VI. Belgyógyászat – Angiológiai osztály
A központi látogatási rend érvényes.
18 ágyas belgyógyászati, angiológiai profilú fekvőbeteg osztály, mely jelenleg 24 ággyal működik,10 ágyon angiológiai profilú betegeket, illetve jelenleg 14 ágyon általános belgyógyászati betegeket látunk el. A belgyógyászati betegek esetében területi ellátási kötelezettséggel rendelkezik Győr Belvárosi háziorvosi körzetei vonatkozásában. A belgyógyászati betegek elsősorban akut betegek, a Sürgősségi Betegellátó Osztályról kerülnek felvételre, kisebb számban előjegyzés alapján a Belgyógyászati Szakrendelésről.
Angiológiai profilhoz tartoznak a mélyvénás thrombosis, tüdőembolia kezelése, ellátása valamint érszűkület valamint Raynaud betegek kivizsgálása, infúziós kezelés (utóbbiak döntően előjegyzés alapján az angiológiai ambulanciáról)
Osztályon dolgozó orvosok:
- Dr. Fehér Rózsa osztályvezető főorvos
- Dr. Polyák Zita főorvos
- Dr. Neszmélyi Péter adjunktus
- Dr. Sashalmi Erika szakorvos jelölt
- Osztályhoz szakmailag integrált tanácsadó klinikai szakgyógyszerész: Dr. Nagy-Szombati Judit
- Osztályvezető ápoló:Miléder Horváth Adrienn
... egy kis angiológia és az ismertebb kórképek
Gyakori kérdések és válaszok az érgyógyászatban:
Mélyvénás trombózis
Az alsó végtagok mélyen futó vénáiban alakul ki, innen is kapta a nevét. Veszélyt nem csak azáltal jelent, hogy az alsó végtagból akadályozza a vér elszállítását, ezáltal duzzanathoz, elhaláshoz vezethet, hanem elsősorban azáltal, hogy a trombusból (vérrögből) kisebb nagyobb darabok leszakadva a vérárammal a szíven keresztül a tüdőbe kerülnek. A tüdőbe jutó vérrög-darabok beszorulnak a tüdő ereibe, ahol tüdőembóliát, és annak legsúlyosabb szövődményét, hirtelen halált okozhatnak. Gyakorlatban sokszor a trombózis tünete így már nem is az elsődleges trombózis okozta tünetek, hanem a leszakadt vérrög következménye.
(bal vena iliaca thrombózis)
A mélyvénás trombózisra hajlamosító tényezők
A mélyvénás trombózisnak számos hajlamosító tényezője lehet, mozgáshiány (például hosszan tartó ülés) vagy öröklött véralvadási zavar (trombózishajlam), de bizonyos rosszindulatú daganatok is növelik a trombózis kialakulásának kockázatát. Általában önmagában egy rizikófaktor még nem elég, az alábbi tényezők kombinációja vezet mélyvénás trombózishoz.
- Hosszú ideig tartó ülés. Amikor a lábak huzamosan nincsenek használva (például vezetés, vagy repülés közben), a vádli izmai nem húzódnak össze és nem segítenek a vénás vér eltávolításában a lábból.
- Huzamosabb ágynyugalom. Amikor a lábak egy hosszú időn keresztül nem mozognak (például kórházi bennfekvés, csonttörés miatt begipszelés vagy bénulás esetén), akkor a vádliban levő izompumpa nem működik, ezért a vér könnyebben megalvadhat.
- Sérülés vagy műtét. A vénák sérülése vagy műtéte lelassíthatja a véráramot, ezáltal fokozva a véralvadék kialakulásának kockázatát. A műtét során alkalmazott általános altatás (anesztézia) kitágíthatja a vénákat, ami szintén elősegíti a véralvadást.
- Öröklött véralvadási zavar. Ezt a mélyvénás trombózis egyes családokon belüli halmozott előfordulása mutatja.
- Terhesség. A terhesség fokozza az alsó testfél (kismedence, lábak) vénáira nehezedő nyomást. Azok a nők, akiknek öröklött véralvadási zavaruk van, különösen nagy kockázatnak vannak kitéve. A mélyvénás trombózis kockázata a szülést követő hat hét alatt is fokozott.
- Daganat. Bizonyos daganatos betegségek esetén véralvadást elősegítő anyagok mennyisége megemelkedhet, ami a trombózis kialakulásának oka lehet. A betegség mellett bizonyos daganatellenes gyógyszerek is fokozhatják a trombózishajlamot.
- Szívelégtelenség. A szívelégtelenségben szenvedő betegeknél fokozott a mélyvénás trombózis kialakulásának kockázata, mert a szívük kevésbé hatékonyan pumpálja a vért, mint a normális szív. Ez a fokozza annak a valószínűségét, hogy a vér áramlása lassulni fog, pangás alakul ki, majd bealvad.
- Fogamzásgátló tabletták, hormonszubsztitúciós terápia. Mind a két készítménycsoport fokozhatja a vér alvadási készségét.
- Pacemaker vagy centrális vénába helyezett katéter. Ezek az eszközök irritálhatják az erek falát és lassíthatják a vér áramlását.
- Korábban elszenvedett mélyvéna trombózis, tüdőembólia. Nagyobb valószínűséggel ismétlődnek ezek a kórállapotok, ha már korábban is kialakultak ezek Önnél.
- Mélyvéna trombózis vagy tüdőembólia a családban. Ha családjában valakinek mélyvéna trombózisa, vagy tüdőembóliája van vagy volt, akkor Önnél is fokozottabb a mélyvéna trombózis kialakulásának kockázata.
- Elhízás, kövérség. A súlyfelesleg fokozza a kismedence és a láb területén lévő vénákra nehezedő nyomást, ezáltal lassítva a vér áramlását és fokozva a trombózis kockázatát.
- Dohányzás. A dohányzás befolyásolja a véralvadást és a keringést.
Milyen jelek figyelmeztetnek a trombózisra?
Nem ritka, hogy a mélyvénás trombózis alattomosan alakul ki, az esetek több mint felében nincsenek markáns, jól észrevehető tünetek. Ha tünetek alakulnak ki, akkor ezek az alábbiak lehetnek:
- A trombus kialakulási helye előtti (amerről a véna vére jön) testrész megduzzad. Ez jelentheti a bokák, a lábfej, a vádlik illetve egy egész alsó végtag megdagadását.
- Fájdalom a lábakban. Az alsó végtag érintettsége esetén leggyakrabban a vádliban jelentkezik. Amennyiben úgy tűnik, mintha ok nélkül izomláz lenne a vádlijában, az elképzelhető, hogy a trombózis tünete.
- Pirosság, illetve melegség a bedagadt terület felett.
Néha a mélyvénás trombózis első jele a tüdőembólia valamelyik tünete lehet. A tüdőembolia tünetei alábbiak lehetnek:
- Légszomj, hírtelen kialakuló fulladás (ez a leggyakoribb tünet).
- Köhögés, súlyos esetben véres köpettel.
- Mellkasi fájdalom, amely általában mély lélegzetvételre vagy köhögésre súlyosbodik.
- Általános panaszok: rossz közérzet, ájulás.
A mélyvénás trombózis kivizsgálása
Mélyvénás trombózis tünetei észlelése esetén sürgős kivizsgálás szükséges, majd súlyosságtól függően kórházi ellátás, felvétel. Az akut helyzet elhárítását követően szükséges a kiváltó ok megkeresése, a tartós kezelés beállítása.
Akut kivizsgálás:
A mélyvénás trombózis tünetein esetén az akut kivizsgálásakor a trombus (vérrög) helyének, méretének, állapotának a pontos meghatározása a cél. Ilyen esetben a 1-2 napos panasz esetén vérvétel (D-dimer vizsgálat) illetve Duplex ultrahangos vizsgálat az elsődleges.
A mélyvénás trombózis kezelése
A mélyvénás trombózis kezelés szintén két szakaszra oszlik.
Akut mélyvénás trombózis kezelés
A kialakult mélyvénás trombózis kezelésénél a cél az érpálya átjárhatóságának - ezáltal a végtag keringésének, életben maradásának - biztosítása. A trombózis kezelés további célja a trombusból a kis vérrögök leszakadásának és tüdőbe jutásának megakadályozása.
A mélyvénás trombózis kezelés esetén a cél az újabb trombus (vérrög) kialakulásának megelőzése. Ebben alapvető a kiváltó ok lehetőség szerinti megszüntetése. A mélyvénás trombózis kezelés során fontos továbbá a tüneti kezelés, azaz a kockázat csökkentése gyógyszeres kezeléssel, életmódváltással, rendszeres mozgással, folyadékfogyasztással.
Mik azok a véralvadásgátlók?
Az antikoagulánsok (véralvadásgátlók) olyan gyógyszerek, amelyek megakadályozzák a vér fokozott alvadását. Sokan vérhígítóknak nevezik, viszont ez az elnevezés helytelen, hiszen ekkor a vér nem hígul fel. A véralvadásgátlókat az erekben előforduló vérrögök kezelésére és kialakulásuk megelőzésére használják.
A vénás trombózisok megelőzésére használt véralvadásgátlóknak több típusa létezik, melyek más-más mechanizmussal fejtik ki a hatásukat:
- Heparinok (közvetett hatásúak, mert működésükhöz ép antithrombin szükséges
- Kumarin-származékok (régi típusú véralvadásgátlók, de ettől még hatékonyak)
- NOAC/DOAC (új típusú véralvadásgátlók: közvetlenül gátolják a trombint, vagy Xa
- faktort)
A heparinok nem szájon át szedhető készítmények, hanem bőr alá, vagy intravénásan injekcióval kell bejuttatni, szájon át szedve nem szívódik fel. Hogy melyiket kell alkalmazni, azt a kezelőorvos dönti el, hiszen több szempontot is figyelembe kell venni, ráadásul időközben is szükséges lehet változtatni (nem önhatalmúan) a terápián. Általánosságban elmondható, hogy a kumarin-származékokat és a NOAC készítményeket szokták szedni hosszútávon.
Van, amikor nem alkalmazható véralvadásgátló terápia?
Mivel több fajta készítmény létezik, más-más folyamatokat befolyásolva, így olyan eset nincs, amikor nem lehet váralvadásgátlót alkalmaznia annak, akinek szüksége lenne rá. Természetesen, pl. agyvérzés, gyomorvérzés, bélvérzés után egy ideig nem szabad szedni. Ami nem mindegy, hogy pontosan melyik típust is alkalmazza a beteg. Terhesség során pl. csakis az LMWH (alacsony molekulatömegű heparin) jöhet számításba, mivel a többi készítmény komoly magzati károsodásokat okoz. Tudni kell, hogy bizonyos készítmények mellékhatásokkal járhatnak- így akkor bár az adott szert a páciens nem alkalmazhatja, ám másra áttérhet. Ezek a mellékhatások lehetnek enyhék, de akár súlyosak is.
Mire kell ügyelni a szedés során?
Ez attól függ, hogy milyen készítményt használ a beteg.
A régi típusú készítményeknél kell a legtöbb mindenre figyelni (éppen ezért térnek át sokan az új típusú szerekre). Ekkor ugyanis rendszeres INR ellenőrzés (vérvétel) javasolt, ráadásul ügyelni kell a gyógyszer-és étel kölcsönhatásokra is, így figyelni kell arra, hogy a K-vitamin bevitele kb. azonos legyen minden nap.
A heparin, LMWH injekciónál a beadás helyességére kell ügyelni, valamint arra, hogy lehetőleg ne ugyanarra a helyre adja be magának a készítményt. Mindezeken kívül fontos minden mellékhatást, szokatlan tünetet jeleznie kezelőorvosának, hiszen meglehet, hogy más dózist/készítményt ajánl. (Ilyen panasz pl. az erős vérzés, véraláfutások, kék-zöld foltok, erős hajhullás).
Minden esetben védenek a véralvadásgátlók?
A véralvadásgátlók hatékony védelmet biztosítanak a trombózis ellen- ez azonban nem jelenti azt, hogy minden esetben használnak. Ritkán, de előfordulhat a probléma a terápia során is. A véralvadás igen bonyolult folyamat, napjainkban is folynak kutatások a pontosabb megismerés érdekében, ám még mindig vannak sötét foltok. Nagyon fontos kérdés az alvadásgátló kezelés időtartama: ha súlyos genetikai defektushoz társul, akkor tartósan (ritkán élethossziglan) kell szedni, de az esetek döntő többségének megítélése egyéni: az egyéb rizikótényezőktől, az életmódtól nagyban függ, ily módon az ún. guideline-ok csak hozzávetőleges értékűek a betegek nagyobb hányada számára. Ezért az alvadásgátlás elhagyásának megítélése szigorúan orvosi feladat.
Érszűkület
Az érszűkület az érelmeszesedés következménye, mely az érfalak megvastagodásához, az érfal rugalmasságának csökkenéséhez, a belső keresztmetszet kóros beszűküléséhez vezet. Az érelmeszesedés (orvosi szaknyelven: atherosclerosis, arteriosclerosis) az artériák vagy más szóval a verőerek megbetegedése testszerte. Szervezetünkben az ütőerek (artériák) az életkor előrehaladtával meszesednek. Az érszűkület, mint kórkép általában ún. perifériás ereket, azaz végtagi és nyaki ereket foglal magába.
Az alsó végtagi érszűkület előfordulása mintegy 5 % az összlakosságban. A végtagi érszűkület legsúlyosabb szövődményei miatt amputációra kerülhet sor. Magyarországon évente 6000-8000 amputációt végeznek, amelyek jelentős része a dohányzásra vezethető vissza.
Az érszűkület okai
A meszesedő érhálózat rugalmassága folyamatosan csökken, az erek elmerevednek, az érbelhártya felülete egyenetlenné válik kedvezve a vérzsírok és a vér alakos elemei megtapadásának. Az érelmeszesedés következtében az erek beszűkülnek vagy teljesen elzáródnak, hasonlóan a vízkövesség miatt elduguló csővezetékhez. Az érelmeszesedés összetett folyamat, családi halmozódás, genetikai okok mellett az ismert legfontosabb szív-és érrendszeri kockázati tényezők: a vérzsírok (koleszterin és triglicerid) emelkedett szintje, a magas vérnyomás, a cukorbetegség. Kiemelendő a dohányzás, az elhízás, és a mozgásszegény életmód.
Az érszűkület tünetei
A kórkép lényege, hogy a vérellátást biztosító verőerekben beszűkül a véráram útja. Ezáltal egyre kevesebb oxigéndús vér jut a szövetekhez. Eleinte ez általában nem okoz panaszt, azonban a betegség előrehaladtával egyre kisebb fizikai terhelés hatására is megjelennek a panaszok. Az érszűkület időben való felismerése a későbbi súlyosabb problémák elkerülését jelentheti. Az érszűkület tünetei attól függenek, hogy a szűkület vagy elzáródás milyen mértékű, és hol helyezkedik el. Ha a szűkület vagy elzáródás az alsó végtagban van, a beteg a lábak hűvösségét, fehérségét észleli, krónikus fájdalomról, helyi érzéketlenségről, görcsről és néhány méter járás után nagyfokú izomfáradságról panaszkodik.
Súlyosabb esetekben elszíneződést, elhaló lábrészt, vagy nem gyógyuló sebeket okoz az érszűkület! Ha az érszűkület a nyaki vagy agyi ütőereket érinti, akkor a panaszok koncentrációzavarban, feledékenységben, szédülésben, fülzúgásban, látászavarban, féloldali zsibbadásban, mozgászavarban jelentkeznek.
Az érszűkület diagnosztikája
Perifériás, azaz a végtagi, ill. nyaki ütőereket érintő érszűkülettel angiológus vagy érsebész szakorvost kell felkeresni, aki fizikális vizsgálattal és ultrahangos áramlásméréssel (CW-doppler) állapítja meg a betegség stádiumát, valamint konzervatív, azaz gyógyszeres kezelést vagy szükség esetén további disgnosztikus vizsgálatot (CT angiographia vagy DSA) azaz érfestést indikált, majd ezt követően érsebészeti osztályon műtétet. (műtéti indikáció felállítása és elvégzése érsebész feladata)
Az érszűkület kezelése
Csakúgy, mint minden szív-és érrendszeri betegségben a legjobb kezelés a megelőzés. Rendszeres fizikai aktivitás, megfelelő testsúly, normál tartományban lévő vérzsírszintek, és ha már kialakult, a megfelelően kontrollált cukorbetegség a megfelelő ellátás. Továbbá a legsúlyosabb károkozó tényező a dohányzás, annak kerülése, elhagyása az egyik legfontosabb kezelés. Az érszűkületet, mint kialakult betegséget gyógyszeres értágítás, ill. speciális, áramlást segítő gyógyszerek adása jelenti, a rizikótényezők gyógyszeres kezelésén túl.
Lymphoedema (nyirokoedema) okai és kezelése
A nyirokrendszer a vénás rendszert kiegészítő elvezető rendszer, amit a nyirokerek és a nyirokcsomók alkotnak. A nyirokerekben áramló nyiroknedv egyirányú áramlását az erekben elhelyezkedő billentyűk biztosítják.
A nyirokfolyadék az áramlás során végighalad a szervezetben elhelyezkedő nyirokcsomókon, ahol kiszűrődnek belőle a káros és idegen sejtek. Végül a gyűjtőcsatornákon keresztül a test nagyvénáiba torkollnak.
A nyirokrendszer fő feladata a káros anyagok elszállítása, de szerepe van a só és vízháztartás szabályozásában és az immunvédekezésben is.
A nyirokrendszer működésének zavara esetén a nyirok szállítása károsodik, ami a nyiroknedv felszaporodását eredményezi a szövetek közötti térben (lymphoedema).
A lymphoedema tünetei
A lymphoedema a vénás duzzanattal ellentétben a lábujjakra is ráhúzódik, azok hurkaszerű megvastagodását okozza. A kézhát és a lábhát cipószerűen megduzzad, a megvastagodott részek között mély barázdák (csecsemőráncok) alakulnak ki, leginkább a csuklónál, a bokánál és az ujjak tövében.
Jellegzetes a kagyló alakban hajlott köröm, a narancsbőrtünet, illetve a lábujjak lábháti felszínén kialakuló szemölcsös-durva bőr (papillomatózis).
A vizenyős terület felett a bőr színe kezdetben normális vagy kissé sápadt, később szürkés színűvé válik. Jellegzetes diagnosztikus tünet, mikor a lábujjak felett a bőr nem emelhető redőbe (Stemmer-jel).
A lymphoedema okai
Elsődleges nyiroködéma akkor alakul ki, ha a nyirokrendszer elemei veleszületetten elégtelenül fejlettek. Születéskor vagy a születés után néhány héttel, illetve hónappal kialakulnak a jellegzetes klinikai tünetek, amelyek hátterében összetett kötőszöveti és érrendszeri fejlődési rendellenességek állnak. Előfordulhatnak egyedi esetek, de gyakran bizonyítható a halmozott családi előfordulás, az autoszomális domináns öröklés, például az ún. Noone–Milroy herediter nyiroködéma esetében, amelyet a nyirokér kialakulásának örökletes károsodása jellemez.
A korai nyiroködéma (lymphödéma praecox) esetében 35 éves kor alatt jelennek meg a tünetek. Az elégtelenül fejlett, ugyanakkor nagy alkalmazkodóképességű nyirokrendszer egy bizonyos ideig eleget tud tenni feladatának, de a kapacitása fokozott igénybevétel – például várandósság, fizikai megterhelés stb. – következtében fokozatosan kimerül.
A késői nyiroködéma (lymphödéma tardum) esetében 35 éves kor felett jelennek meg a tünetek. Oka az elégtelenül fejlett nyirokrendszer dekompenzálódása valamilyen fokozott igénybevétel (baleset, az alsó végtag krónikus vénás elégtelensége stb.) következtében.
Másodlagos nyiroködéma akkor alakul ki, ha a nyirokrendszert ért károsodás miatt nem tud eltávozni a képződött nyirok a szövetekből. Leggyakoribb oka a nyirokcsomók daganatos megbetegedése (limfóma) vagy egyéb szervek daganatos betegségeinek áttéte. Kialakulásának hátterében állhat sugárterápia, amely következtében a roncsolódott, hegesedett nyirokcsomók elzárják a nyirokelfolyás útját.
A nyiroködéma további okai lehetnek a különböző gyulladások, például a visszatérő orbánc, cellulitis, a rheumatoid arthritis, az arthritis psoriatica, az ekcéma, valamint a nyirokerek fejlődési rendellenességével kísért ún. angiodysplasia. A rosszindulatú daganatok sebészi kezelése során végzett nyirokcsomó-kimetszés következtében szintén kialakulhat nyiroködéma, például emlődaganat esetén, ha a hónalji nyirokcsomókat eltávolítják, a felső végtag ödémás lehet. Nyiroködéma kialakulhat melanoma, prosztatadaganat, méhnyakrák sebészi kezelése esetén is. Ritkán az érsebészeti műtéteket követően vizenyő keletkezhet az operált végtagon.
További hajlamosító tényező lehet a krónikus vénás elégtelenség, az ún. obliteratív érbetegség és a cukorbetegség érszövődménye (diabeteses angiopathia). A súlyos ízületi betegség vagy egyéb ok miatti mozgásképtelenség, tartós ágyhoz kötöttség miatti mozgáshiány szintén nyiroködémához vezethet. A nyiroködéma kiváltó oka lehet továbbá a trópusokon gyakori Wucheriasis/elephantiasis, más néven filiriasis nevű fonalféreg-fertőzés. Vénás betegségek, mint a mélyvénás trombózis és a visszeresség is vezethet nyiroködémához. Az elhízás, a nyirokereket ért trauma (pl. közlekedési baleset) is lehet a másodlagos nyiroködéma kiváltó oka.
A betegség stádiumai
- Látens szakasz: csökken a nyirokerek szállítóképessége, de még nem okoz duzzanatot
- Lágy duzzanat stádiumában az oedemás rész megtartja ujjbenyomatot, de a folyamat ebben a szakaszban még visszafordítható (reverzibilis)
- Kezelés nélkül kötőszövet-képződés (fibrózis) kezdődik a nyirok magas fehérje- és zsírtartalma miatt. Az ujjbenyomatot az oedemás terület már nem vagy alig tartja. Intenzív kezeléssel a fibrózis részben visszafordítható.
- Ha a nyirokerek túlterheltsége továbbra is fennáll az elváltozás irreverzibilissé válik, amire a durva, fibrotikusan megvastagodott bőr a jellemző.
A lymphoedema diagnózisa
A diagnózis a szekunder lymphoedema eseteiben az előzmények megismerésével és gondos fizikális vizsgálattal legtöbbször felállítható.
A veleszületett lymphoedema esetén leginkább az oedemához vezető egyéb kórképek kizárásával lehetséges.
A nyirokrendszer vizes alapú kontrasztanyaggal történő megfestése (limfográfia), illetve az izotóp limfográfia (a nagy nyirokerek és nyirokcsomók szállító képességét mutatja meg) alkalmas a kórkép igazolására.
A lymphoedema kezelése
Jótékony hatású a végtag felpolcolása, a nyirokpangás csökkentése céljából alkalmazott komplex fizikoterápiás kezeléssorozatnak 2 szakasza van: a korai és a késői vagy állapotfenntartó szak.
Az első fázisban a duzzanat csökkentése a cél a folyadékmennyiség eltávolításával, amely részei: manuális nyirokdrenázs (speciális fogástechnikával fokozza a nyirokerek befogadó kapacitását, úgy hogy ne fokozza a nyiroktermelést), rugalmas pólya viselése, gyógytorna, a duzzadt terület bőrének védelme, és a gépi kezelés.
A késői szakban pedig az elért eredményt kell fenntartani, orvosi (compreszssios gyógyharisnya viselésével. A kezelési módok közül egyénileg kell mérlegelni és kiválasztani az ideális módszereket az esetleg fennálló kontraindikációk figyelembe vételével.
Tekintettel arra, hogy a lymphoedema nem gyógyítható, törekedni kell a megelőzésére.
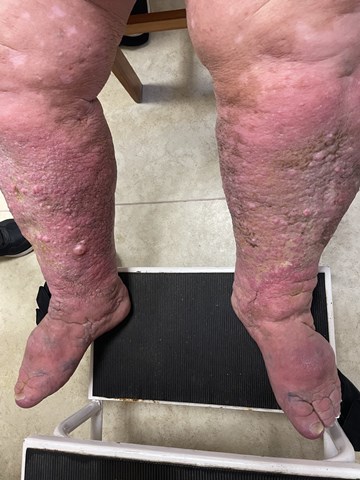
(IV stadiumú lymphoedema, papillomatosissal )
Raynaud szindróma
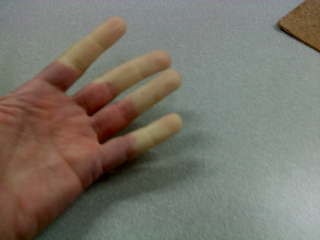
A Raynaud-jelenség akkor jelentkezik, amikor valaki hideghatásnak van kitéve. Általában a végtagokon, leggyakrabban az kezeken jelenik meg, de az esetek 40%-ában a kézen és a lábon is lejátszódik a roham, nagyon ritka esetben csak a lábon jelenik meg.
Átmeneti vérellátási zavar lép fel a végtag ujjaiban, mivel az ujjakban lévő verőerek, a kisebb oxigénben dús vért szállító erek és a bőrben található verő- és visszeres összekapcsolódások összehúzódnak. A Raynaud-jelenség jellemzője az ujjak elszíneződése, mely több fázisban jelentkezik. Elsőként a fehér fázis, hideg dermedt ujjakkal, öt perc keringésmegállást követően a fájdalommal járó kék fázis, végül a piros fázis, amely erős fájdalommal, fokozott érzészavarral és az ujjak kipirulásával jár.
A Raynaud-szindróma jelei
A jelenséget nem csak a hideg válthatja ki, hanem erős érzelmi behatás és a stressz is. Enyhébb esetében csak az első és harmadik fázis (fehér-piros) jelenik meg, súlyosabb formájában a kék is. A jelenség változó ideig állhat fenn, tíz perctől akár fél órán át is tarthat.
A Raynaud jelenség, Raynaud-kór vagy Raynaud-szindróma?
A Raynaud-kór az elsődleges Raynaud betegség, a Raynaud-szindróma ugyanannak a betegségnek a másodlagos típusát nevesíti meg.
A Raynaud-szindróma két betegség együttes klinikai megjelenési formája. A végtagok verőérhálózat ereinek, illetve a bőr hőszabályozásáért felelős véredények rendellenessége. A betegség rohamokban jelentkezik, leggyakrabban a kéz ujjain, de a hüvelykujj csak ritkán érintett. Jellemzően szimetrikusan jelenik meg a kézfejeken. Két formáját különböztetjük meg, a primer és a szekunder Raynaud-szindrómát.
Primer Raynaud-betegség: ezt szokás egyszerű Raynaud-betegségnek vagy idiopáthiásnak is nevezni, de Raynaud-kór néven is ismert. Ebben az esetben a kór hátterében egyéb betegség nem mutatható ki, a színelváltozás szimmetrikusan jelenik meg. Genetikai hajlam, hormonális változások illetve környezeti hatások állhatnak a betegség mögött. Primer Raynaud betegség általában a tízes éveiben járóknál fordul elő, csak a betegek negyedénél jelenik meg 40 éves kor környékén. A tünetek enyhébben jelennek meg, mint a szekunder típusúnál, és a kor előrehaladtával enyhülnek is. Elsődleges Raynaud-betegséget csak akkor lehet diagnosztizálni, hogyha 2-3 éve fennálló tünetek és alapbetegségre nem derült fény. A tünetek megjelenése után folyamatos orvosi kontroll és laborvizsgálatok elvégzése szükséges.
Secunder Raynaud-betegség: vagyis Raynaud-szindróma. A betegség másodlagos típusánál egyéb betegség vagy gyógyszer mutatható ki a szindróma okozójaként. Tünetei gyakran egyoldalian jelentkeznek és erősebben, mint a primer típusúnál. A tünetek fokozottsága az érfalak károsodásához vezet és ilyenkor a Raynaud-szindróma alapbetegségekhez köthető (például: szisztémás lupus erythematozus, reumatoid arthritis), leggyakrabban szisztémás szklerózishoz (scleroderma), amely esetén 95%-os a Raynaud-szindróma kialakulása. Általában az alapbetegség első jeleként jelenik meg a Raynaud-szindróma, ezért a tünetek megjelenése minden esetben az alapos és széleskörű orvosi kivizsgálást indikálja.
A Raynaud-szindróma és Raynaud-kór tünetei
Raynaud-szindróma esetén a végtagok elszíneződése figyelhető meg. Az elszíneződésnek három fázisa van, elfehéredés, elkékülés és kipirulás. Az elszíneződéshez rendszerint társul a kéz zsibbadása, bedagadása, érzéketlensége, az ujjak merevsége és erős égő érzés.
A Raynaud-szindróma okai
Szervezetünk a hidegre adott túlzott válaszreakciója a Raynaud-jelenség oka. Normál esetben hideg hatására a felszíni vérerek beszűkülnek és ezzel párhuzamosan a mélyebben futó vérerek kitágulnak, ez segíti a szervezet normál hőháztartásának fenntartását. Azonban Raynaud-jelenség esetében a szervezet túlzottan reagál, a szükségesnél jobban beszűkíti a felszíni ereket. A vér hiánya okozza az ujjak elszíneződését, mely a vérkeringés helyreállta után megszűnik.
Raynaud-szindróma kezelése
A napi gyakorlatban a kapillármikroszkópos vizsgálata Raynaud-jelenség diagnosztikájához és követéséhez nyújt fontos információt.
A Raynaud-jelenség kezelése függ attól, hogy primer vagy secunder formájáról van-e szó. Minden esetben elsődleges a nem gyógyszeres kezelés. Ebben nagy szerepe van a hideg elleni védekezésnek (meleg és kényelmes ruházat a vérkeringés fenntartása érdekében). Továbbá fontos a kéz- és lábápolás és kerülni az érszűkítő hatású tevékenységet, így a dohányzás is. Raynaud-kór esetén – a háttérben álló okok hiányában – a tüneteket kell kezelni, amelyre gyógyszeres lehetőség van. Amennyiben Raynaud-szindrómáról van szó, úgy az alapbetegséget kell kezelni. Súlyosabb tünetek esetén értágítók szedése válhat szükségessé.